-
在美国疾病预防控制中心耐碳青霉烯类肠杆菌(CRE)控制指南(2012年版)中,定义耐碳青霉烯肺炎克雷伯菌 (CRKP),是指在药敏试验中至少对厄他培南、美罗培南或亚胺培南其中之一者耐药,且对头孢曲松、头孢噻肟及头孢他啶耐药的肺炎克雷伯菌(KP)。CRKP引发的血流感染 (BSI) 因药物选择有限,致死率高达54.3%[1]。长期规律血液透析(HD)的尿毒症患者CRKP血流感染时,因HD的特殊性,更增加了治疗难度,特别是使用氨基糖苷类药物开展治疗时。临床药师需要根据HD患者代谢和排出的实际情况,结合药动学/药效学(PK/PD)理论对药物选择、剂量计算、以及给药时间进行优化。本文以1例 HD尿毒症患者为例,探讨阿米卡星在治疗合并CRKP血流感染的透析患者时的经验和体会。
HTML
-
患者男性,64岁,农民,身高176 cm,体重65 kg。主诉“间断发热2 d”,于2019年10月21日入院。既往高血压病史20余年,多囊肾、多囊肝病史30余年,癫痫病史1年余,尿毒症病史4年,无尿状态,规律血液透析4年(每周一、三、五,2次血液透析+1次血液透析滤过),右侧颈静脉留置导管。2019年1月至9月,患者因“多囊肝伴感染”多次入院治疗,血培养多次报告超广谱β内酰胺酶(ESBLs)阳性的KP,曾多次接受哌拉西林他唑巴坦、替加环素、米诺环素、美罗培南、法罗培南等治疗。入院前2 d,患者再次无明显诱因出现发热,体温最高37.5 ℃,伴畏寒寒战,腰痛及呃逆,无明显咳嗽咳痰,服用“法罗培南”无明显改善,为求进一步诊治再次入院。入院查体:体温(T)38.6 ℃、脉搏(P)112次/min、呼吸频率(R)22次/min、血压(BP)117/97 mmHg。患者呈慢病面容,被动体位,查体欠合作,双肺呼吸音清,未闻及干湿啰音,腹部膨隆,无压痛及反跳痛,移动性浊音阳性,肝肾区无叩痛。辅助检查:血常规:白细胞计数(WBC) 10.74×109/L、中性粒细胞百分比(N%) 85.8%、血红蛋白(Hb) 109 g/L、血小板(PLT) 117×109/L;血生化:尿素氮(BUN) 30.8 mmol/L、肌酐(Cr) 912μmol/L、丙氨酸氨基转移酶(ALT) 6 U/L、天冬氨酸氨基转移酶(AST) 8 U/L;C-反应蛋白(CRP) 254 mg/L、降钙素原(PCT) 17.35 ng/ml、血沉(ESR) 95 mm/h。腹部核磁示肝右叶多发片状DWI异常信号影,多囊肝,双侧多囊肾。胸部CT未见异常。入院诊断:肝囊肿合并感染、尿毒症、血液透析状态、慢性左心功能不全、心功能Ⅲ级、心律失常、阵发性房颤。
-
入院当日抽取静脉血做细菌培养,经验性给予美罗培南0.5 g,1次/d。治疗期间,患者仍间断发热,体温在37~38 ℃波动。10月26日化验结果显示:WBC 5.35×109/L、N% 71.2%、BUN 18.41 mmol/L、Cr 631μmol/L、CRP 179 mg/L、PCT 16.97 ng/ml、ESR 96 mm/h。10月26日细菌血培养为产丝氨酸碳青霉烯酶(KPC)的CRKP (药敏见表1)。导管内血培养阴性。临床药师对导管相关感染进行评估:患者导管处皮肤干燥,无渗液,考虑血流感染与多囊肝伴发的感染可能性更大。药敏结果示病原菌对氨基糖苷类药物敏感。经确认,患者本人及家族成员无氨基糖苷类药物的过敏史与不良反应史。临床药师建议:选择美罗培南联合敏感药物阿米卡星抗感染治疗。美罗培南剂量增加至0.5 g每12 h给药1次,延长滴注时间至2 h。阿米卡星首次剂量给予0.8 g,维持剂量0.2 g,于每次透析后给药,滴注时间不少于30 min。
抗生素 敏感度(mg/L) 抗生素 敏感度(mg/L) 复方新诺明 ≤20敏感 美罗培南 ≥16耐药 粘菌素 ≤0.5敏感 亚胺培南 ≥16耐药 替加环素 ≥8耐药 氨曲南 ≥64耐药 米诺环素 ≥16耐药 头孢泊肟酯 ≥32耐药 多西环素 ≥16耐药 头孢哌酮舒巴坦 ≥64耐药 左氧氟沙星 ≥8耐药 头孢他啶 ≥32耐药 环丙沙星 ≥4耐药 哌拉西林他唑巴坦 ≥128耐药 妥布霉素 ≤1敏感 替卡西林克拉维酸钾 ≥128耐药 阿米卡星 ≤2敏感 10月27日,患者体温恢复正常,病情缓解,查体:T 35.9 ℃、P 60次/min、R 16次/min、BP 148/93 mmHg。10月29日WBC 5.7×109/L、N% 59%、CRP 30.25 mg/L、PCT 3.92 ng/ml、ESR 67 mm/h。10月30日,患者血培养结果阴性,病情平稳,未诉不适。11月4日,患者体温、炎性指标等检测指标均正常,在院期间,患者未出现头晕、耳鸣等不良反应。11月8日,患者遵医嘱出院。两周后电话随访,患者未再出现发热。
1.1. 基本信息
1.2. 治疗经过
-
CRKP是一类具有较厚荚膜且大多数存在菌毛的
${\rm{G}}^- $ 菌,较厚的荚膜与高耐药性相关[2]。近5年来,CRKP的抗菌治疗一般局限于头孢他啶/阿维巴坦、美罗培南/维博巴坦、多粘菌素、替加环素、磷霉素、碳青霉烯类以及氨基糖苷类等药物[3-7]。氨基糖苷类药物因存在神经毒性和肾毒性,较少用于一线治疗,因此对许多耐药菌仍有一定的敏感性,常常用于耐药${\rm{G}}^- $ 菌的联合治疗。多项研究表明,氨基糖苷类与β-内酰胺类药物联合治疗${\rm{G}}^- $ 菌感染的休克患者时,尤其以碳青霉烯类药物为基础的联合方案与任何一种单药治疗方案相比可显著降低患者病死率[8-9, 10-11]。根据药敏结果,药师建议美罗培南抗感染治疗联合药敏敏感且价格低廉的阿米卡星作为治疗方案。阿米卡星可破坏KP胞浆膜的完整性,通过抑制致病菌蛋白质的合成发挥抑菌作用,对KP的敏感率为85.7%[12]。 -
氨基糖苷类药物是浓度依赖性的静止期杀菌剂,有3个PK/PD特点:①预测疗效的PK/PD指标主要为血药峰浓度/最小抑菌浓度(cmax/MIC)≥8~10[13]或0~24 h药时曲线下面积/最小抑菌浓度(AUC0~24/MIC) ≥100[14];②抗菌药物后效应(PAE)较长,阿米卡星对KP的PAE>12 h[15];③有耐药适应性,即接触药物暴露后细菌杀灭率降低,可能是细菌对药物的摄取下调导致的[9]。氨基糖苷类药物最理想的体内过程,是获得高的cmax,以及一段时间的无药期,以减少适应耐药性。这是氨基糖苷类药物提高给药剂量、延长给药间隔的理论基础。对于肾脏功能正常的人群,氨基糖苷类药物推荐的给药方式多为每日剂量一次给予[9, 14]。
-
氨基糖苷类药物是中等分子量(465~600)的化合物,蛋白结合低,分布体积较小。HD可以有效清除氨基糖苷类药物。HD患者,传统的给药方式是首剂给予肾功能正常患者的推荐剂量,每次透析后补充正常剂量的一半。有新的观点提倡,每次HD之前给予正常剂量[16-17],或在透析过程中给药,以获得体内较高的cmax,随后由透析过程将体内药物浓度降低。但是这种给药方式也有局限性:①必须依赖于准确的HD疗程将药物浓度降低,否则,会导致药物蓄积,加重不良反应。②对于可能因意外情况而中断HD的患者以及不能进行血药浓度监测的医疗机构,有一定的风险。③HD患者无法完全排出体内的氨基糖苷类药物,不存在无药期,不能减少细菌获得性耐药产生[18]。临床药师结合本例患者的癫痫病史,且我院尚未开展阿米卡星血药浓度监测的实际情况,仍建议选择传统的透析后补充低剂量的策略,医生采纳。
-
根据桑德福《抗微生物指南》(第48版)推荐,阿米卡星尿毒症患者行血液透析的给药方案为:①2次/d给药方案:7.5 mg/kg,间隔48 h再次给药,做透析后额外增加3.75 mg/kg。②1次/d给药方案:首剂(推荐剂量15 mg/kg),间隔72 h+透析后额外补充3 mg/kg。根据PK/PD理论,本例患者选择1次/d的给药方式。
Hideo[19]等对阿米卡星PK/PD评价发现:对于MIC≤2 mg/L,10 mg/kg可获得>90%的治疗目标。本例患者校正体重68.8 kg,负荷剂量选择10 mg/kg给药,给药剂量0.69 g。根据制剂规格0.2 g/支,给予0.8 g(11.6 mg/kg),每日一次。维持剂量:每周一、三、五规律血透,每次透析后给药0.2 g(3 mg/kg)。患者用药后,第2天体温下降至正常。
-
氨基糖苷类药物可导致听觉、前庭毒性和肾脏毒性以及神经肌肉阻滞。氨基糖苷类耳毒性发生率为15%~20%,通常表现为听力下降或损失,以及前庭损害,同时使用其他肾毒性药物时[20],须关注耳毒性反应。
氨基糖苷类药物存在肾损害、神经肌肉病、食物中毒、低钙血症,同时使用肌松药时,需关注可能出现呼吸衰竭等严重不良反应[21]。神经肌肉阻滞的发生与滴速有关,滴注时间至少30 min以上。本例患者未出现听力损伤及神经肌肉阻滞不良反应。





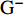

 DownLoad:
DownLoad: